Le paradoxe du budget de traitement des escarres en France versus le budget alloué à leur prévention pour les personnes alitées
1. Pourcentage de la population française souffrant d’escarres

En 2020, l’ARS et la STARAQS (Structure d’Appui Régional à la Qualité des soins et à la Sécurité) Ile de France ont collaboré avec 89 établissements de santé, qui ont étudié un total de 8.460 patients/résidents. (3)
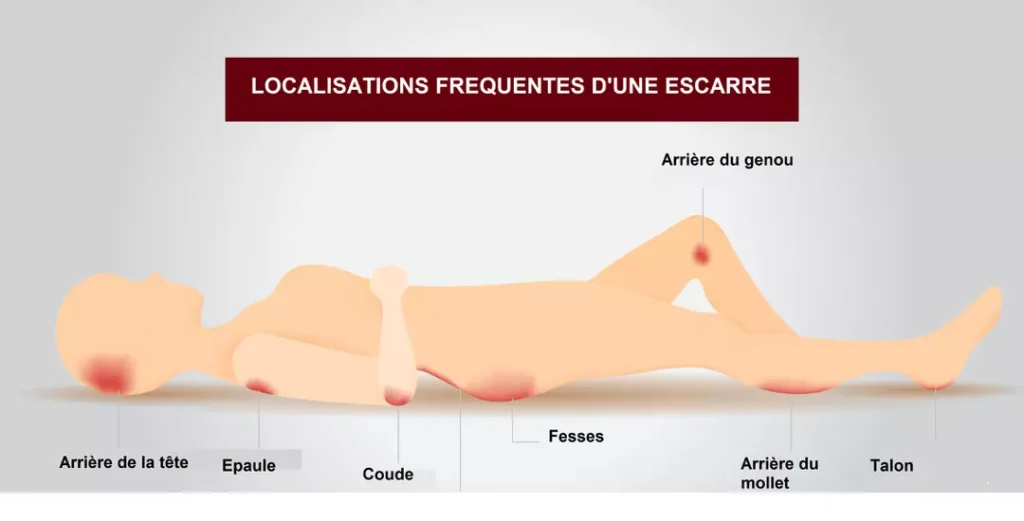
Lors de cette enquête, 9% avaient développé au moins une escarre, pour un total de 1.198 escarres dont 52% étaient acquises. Elles étaient essentiellement localisées sur le sacrum (37%) et le talon (34%).
84% des établissements déclaraient adapter les matelas une fois l’escarre apparue, mais seulement 45% déclaraient tracer la mobilisation préventive.
Cette enquête démontrait une différence entre les secteurs sanitaire et médico-social.
En secteur sanitaire, 9% des patients étaient atteints d’au moins 1 escarre (47% acquises). 80% des établissements adaptaient alors le matelas, et 49% traçaient la mobilisation du patient.
En secteur médico-social, 7% des patients étaient atteints d’au moins 1 escarre, 69% étant acquises en établissement. 86% des établissements adaptaient alors le matelas, mais seulement 24% traçaient la mobilisation du patient.Compte tenu du vieillissement de la population française, les prévisions faisaient état dès 2016 d’une hausse annuelle de 170.000 cas d’escarre en 2030, et d’une population à risque totale de 2,3 millions de français en 2060 ! (4)
2. Le coût de traitement des escarres
En 2011, Le coût total de traitement des escarres à l’hôpital et au domicile était évalué à 3,35Mds€, soit 2% de la consommation totale de biens et de soins médicaux. (5)
Dans une étude publiée en 2019, 8 médecins du CHU de Rouen ont étudié le coût de traitement d’une escarre. (6)
Sur 1.664 patients suivis, 11% étaient porteurs d’escarres (soit +/-180 patients) , dont 3% avec escarre acquise à l’hôpital.
Le coût de traitement de ces escarres a été évalué en moyenne à 35.000€ par jour, soit 195€ par patient/jour).
Or, lors de cette étude, 7% des patients les plus à risque d’escarre (score de Braden<8) ne disposaient d’aucune mesure de prévention.
Le 23 novembre 2011, lors d’un colloque organisé sur la santé du patient, le CH de Domme (Dordogne), équipé de 193 lits, présentait une analyse réalisée avec le CCECQA (7) d’Aquitaine démontrant que le coût de prévention d’une escarre est très inférieur au coût de son traitement.
En effet, ces travaux permettaient de chiffrer le coût de prévention d’une escarre à 3,42€/jour, alors que le coût de traitement d’une escarre non infectée est de 23€/jour, et grimpe à 75,62€/jour si l’escarre est infectée par une bactérie multirésistante. (8)
En outre, l’étude prouve que la diminution du nombre d’escarres se traduit par une diminution des surinfections, alors que l’apparition d’escarres entraine une augmentation de la durée d’hospitalisation et de la comorbidité, et donc une valorisation du PMSI (Programme de Médicalisation du Système d’Information). Pour rappel, le PMSI est un outil d’allocation budgétaire des établissements hospitaliers.
Enfin, Sylvie Merlhiot (CH de Domme) conclue son propos en rappelant que « cette étude a été réalisée sur les fonds propres du CH de Domme, et sans aucune aide financière, ayant pour seule motivation le bien-être des patients ».
3. La quasi absence de prise en charge de la prévention…
Malgré ces coûts curatifs colossaux, la prévention est loin de constituer une priorité pour les tutelles.
Elle est d’abord le fait de la médecine de ville, l’hôpital étant quant à lui mobilisé une fois que le mal est fait.
Avec, à la clef, des enveloppes distinctes et non fongibles, ce qui ne facilite guère les transferts de financements pour allouer davantage de moyens à la prévention. (9)
En 2015, les dépenses liées aux Dispositifs Médicaux (DM) de prévention des escarres (matelas, surmatelas et coussins) ne représentaient que 6,5% du coût total de la prise en charge des escarres en ville par l’Assurance Maladie.
Et pour autant, l’Assurance Maladie estime qu’une réduction de 5% de la prévalence des escarres se traduirait par une économie de 50M€ sur les soins de ville. (10)
4. …Malgré une population à risque aisément identifiable
Au terme d’une étude réalisée en EHPAD en 2007/08 (11), le Docteur Debacq-Cazot identifie les facteurs de risques et les protocoles de prévention suivants :
Facteurs de risques intrinsèques à identifier : Immobilisation prolongée, âge supérieur à 70 ans, dénutrition, fonte musculaire, incontinence sphinctérienne, entre autres facteurs.
Protocoles de prévention de l’escarre une fois ces risques identifiés :
- Dès l’admission en EHPAD, puis lors de toute modification de son état de santé, effectuer un examen clinique du patient intégrant une évaluation sur échelle de Braden.
Un score inférieur à 15 (sur 23) caractérise un risque d’escarre.
Dans le cadre de cette étude en EHPAD, 22% des résidents présentaient un score de Braden inférieur à 15. - Si ce score de Braden est inférieur à 15, alterner toutes les 3 heures pour les patients alités, si besoin en utilisant des accessoires de type oreillers ou blocs de mousse :
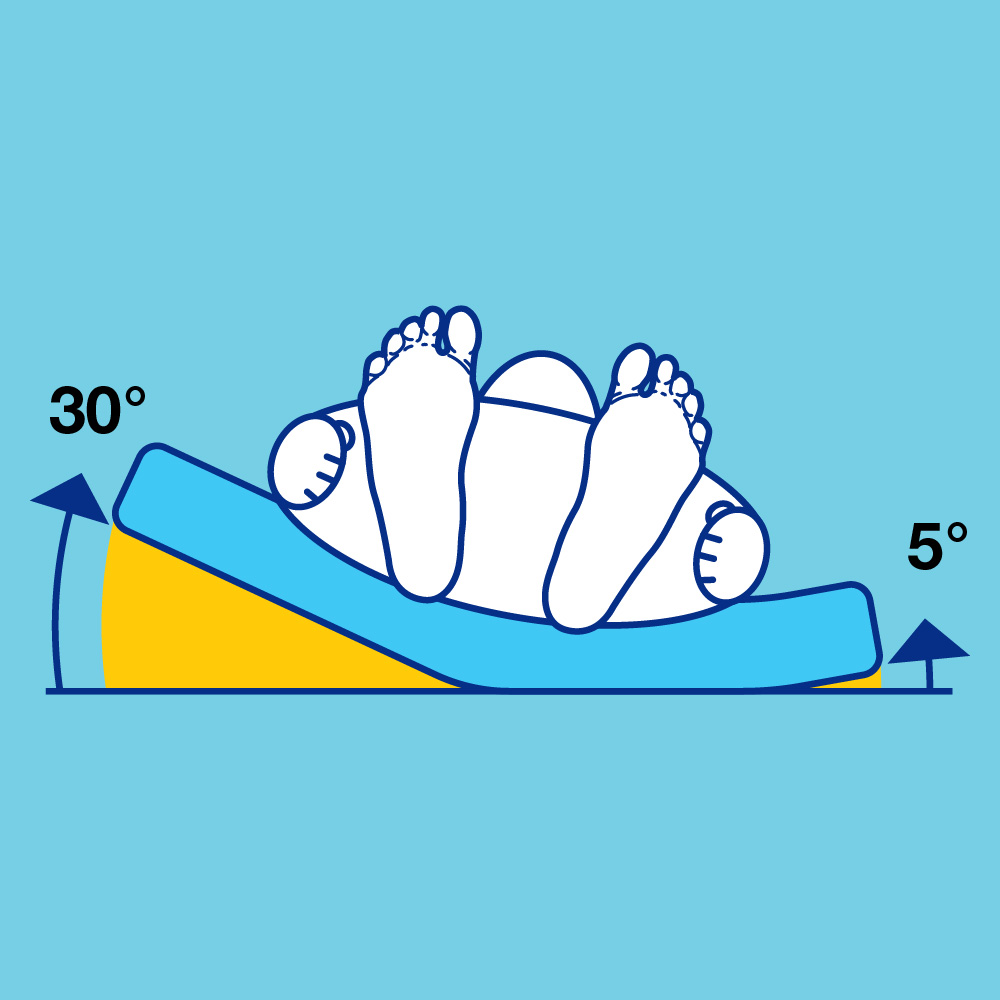
• Un décubitus latéral oblique côté droit à 30°
• Puis un décubitus latéral oblique côté gauche à 30°
• Un décubitus dorsal avec talons surélevés
Dans sa conclusion, l’auteur de cette étude note que, bien que le succès de la prévention d’escarres soit conditionné par l’adhésion des soignants à ces protocoles, leur application stricte se heurte malheureusement à une insuffisance chronique de personnel soignant en EHPAD.
5. Les recommandations des comités d’experts

En 2014, 3 comités d’expert ont publié le guide international de recommandations pour prévenir les escarres, dénommé en anglais « International Pressure Injury Prevention Guidelines » (IPIPG).
Ces 3 comités étaient les suivants :
• National Pressure Ulcer Advisory Panel (NPUAP), devenu depuis 2023 le National Pressure Injury Advisory Panel (NPIAP) – USA
• European Pressure Ulcer Advisory Panel (EPUAP)
• Pan Pacific Pressure Injury Alliance (PPPIA)
Leurs recommandations sont de mobiliser les patients à risque jour et nuit toutes les 2 heures pour prévenir tout risque d’escarre. Pour la mobilisation de nuit, ce guide recommande une latéralisation du patient sur un angle de 30° alterné toutes les 2 à 4 heures côtés droit et gauche.
La réactualisation de ce guide de recommandations IPIPG est prévue pour 2025, et ces comités y travaillent activement.
Le 21 août 2021 était publiée aux USA l’étude Team-Up (Turn Everyone And Move for Ulcer Prevention), rédigée par les équipes médicales de 9 établissements de soins infirmiers.
Réalisée sur un panel de 992 patients, cette étude a prouvé que l’on pouvait étendre à 3 heures, voire 4 heures l’obligation de mobilisation du patient sans risque d’apparition d’escarre.
Cette étude met également en lumière la nécessité de pouvoir utiliser de nuit des dispositifs médicaux permettant de mobiliser automatiquement les patients alités, pour les 3 raisons suivantes :
• Permettre au personnel d’astreinte de se concentrer sur d’autres missions
• Soulager les lombaires du personnel soignant lors de la mobilisation
• Ne pas réveiller le patient toutes les 2 à 4 heures, un bon sommeil étant indispensable à la qualité de vie et à la santé.
6. Le Danemark pionnier de l’innovation en termes de prévention d’escarres.
Depuis bientôt 10 ans, la société danoise LEVABO a testé en établissements puis mis sur le marché un sous-matelas anti-escarres automatique dénommé TURN’ALL.
Ce sous-matelas, équipé d’une pompe qui soulève de 30° le matelas du patient alité toutes les 3 heures de chaque côté du lit, satisfait ainsi aux recommandations IPIPG.
Très silencieux, il mobilise le patient durant 24h sans avoir besoin de le réveiller de nuit ou de le manipuler.
En 2024, le Turn’All est vendu aux établissements de santé français au prix public TTC de 2.142€ (1.785€ HT).
Ce qui ramène son prix TTC à 1,17€ par jour sur 5 ans (durée de vie moyenne d’un Turn’All).
Nota : Utiliser Turn’All n’oblige pas à changer le matelas déjà présent dans la structure.
Nota 2 : Le Turn’All une fois dégonflé tient avec sa pompe dans un sac de taille « sac de sport » et n’oblige pas à monopoliser des locaux dédiés à son stockage.
7. La prévention des escarres bien plus économique que leur traitement

Comme nous l’avons lu ci-dessus, la mobilisation d’un patient toutes les 2 à 4 heures annule quasiment tout risque de survenance d’une escarre (recommandations IPIPG).
Pour les patients alités, Turn’All permet cette mobilisation de jour comme de nuit pour un budget de 1,17€ TTC par jour et par patient durant 5 ans (hors consommation électrique, très faible).
A l’inverse, comme nous l’avons également constaté en supra, le coût quotidien de traitement d’une escarre non infectée représente 23 €/jour, et monte jusqu’à 76€/jour en cas d’infection (195€ selon le CHU de Rouen).
En d’autres termes, pour le même budget journalier, le système de santé français peut :
• Soigner 1 patient atteint d’escarre infectée (ne retenons que les 76€ du CH de Domme, et pas les 195€ du CHU de Rouen).
• Soigner 3 patients atteints d’escarre non infectée (69€)
• Ou équiper 60 patients à risque d’un sous-matelas Turn’All (70€, base d’utilisation 5 ans).
Ainsi, un établissement de 100 patients dépense chaque jour entre 161 et 532€ pour soigner ses 7 patients atteints d’escarre (1.365€ selon le CHU de Rouen).
Nous avons lu au point 4 que 22% de la population en EHPAD présente un score de Braden inférieur ou égal à 15 (risque d’escarre).
Ainsi, le même établissement, en équipant la totalité de ses 22 patients à risque, dépenserait chaque jour 26€.
Soit une économie minimum de 135€ à 506€ par jour, 49.000€ à 184.000€ par an et par établissement de 100 lits.
8. Intérêts additionnels : Gain de temps et diminution des TMS des personnels de soins

Remplacer la manipulation humaine d’un patient toutes les 3 heures par une action mécanique permet d’affecter ce temps à d’autres missions et, surtout, réduit les sollicitations physiques des personnels impliqués dans cet acte de soin, et de ce fait participe à améliorer leurs conditions de travail et diminuer leur nombre de jours d’arrêt de travail pour Troubles Musculo Squelettiques.
Certes, cette économie financière ne bénéficie pas, ou indirectement en fidélisant leur personnel, aux établissements médico-sociaux. Mais elle profite à la Sécurité Sociale en diminuant le nombre de jours d’AT et de soins à financer pour les membres du personnel.
Ce même raisonnement s’applique également aux aidants familiaux, ou aux aidant professionnels à domicile de type SSIAD/SAAD.
9. Pour les EHPAD : Les effets pervers des dotations ARS via la grille d’évaluation Pathos
Dans son étude déjà citée (12), le Dr Debacq-Cazot indique que, « Comme dans beaucoup d’EHPAD, le déficit chronique en personnel soignant rend difficile l’application des mesures de prévention. La régularité des changements de position est bien difficile à obtenir malgré la bonne volonté des soignants. Les mouvements fréquents dans le personnel paramédical nécessitent par ailleurs une information régulière quant aux mesures de prévention. »
En outre, « le matériel d’aide à la prévention et à la mobilisation est à la charge de l’établissement dans le cadre de la tarification globale, ce qui impose de par son coût des limites dans leur utilisation ».
En effet, tout EHPAD public reçoit sa dotation de fonctionnement selon 2 critères principaux :
• La Dépendance de ses patients, qui reçoivent chacun un nombre de points selon leur classement GIR (qui va de 1 à 6). Le total de ces points par établissement est le GMP (GIR Moyen Pondéré), qui va de 0 à 800.
Chaque EHPAD vise un GMP de 780 à 800 et doit prouver la dépendance de ses résidents pour obtenir un bon score, et donc une bonne dotation de fonctionnement.
Le but est donc d’héberger un maximum de résidents très dépendants (GIR 1 à 3). Les GIR 4 rapportent peu. Les GIR 5 à 6 ne rapportent rien et sont rarement admis en EHPAD.
Le GMP est financé par le Département.
• Le besoin en Soins de ses patients, évalué selon une grille assez complexe nommée Pathos.
Là encore, plus le patient a besoin de soins, + la dotation de fonctionnement sera élevée. Les patients nécessitant peu de soins rapportent peu.
La dotation Pathos est financée par l’Etat via les ARS.
Quant aux frais d’hébergement, ils sont à la charge du département pour partie, et des résidents pour le reste à charge.
Contrairement au fonctionnement, il n’existe pas de dotation d’investissement permettant d’acheter ou d’amortir des équipements onéreux, même si ces investissements peuvent être générateurs d’économies sur le budget de fonctionnement.
C’est pourquoi la principale source de financement des investissements en EHPAD demeure dans leur capacité à pouvoir répondre aux AAP (Appels A Projets) de l’ARS ou du département.
Ces AAP en forme de concours sont très chronophages et couteux en main d’oeuvre administrative, ce d’autant plus qu’il n’y aura qu’un seul lauréat par projet.
Le gagnant de ces AAP reçoit une dotation exceptionnelle nommée CNR (Crédit Non renouvelable) lorsqu’elle provient de l’ARS, ou Dotation lorsqu’elle provient du département.
Mais la limite de ces AAP versés une année N est qu’ils ne financent pas l’amortissement de ces investissements les années suivantes, et qu’ils ne financent pas la totalité de l’investissement, laissant parfois un solde conséquent à la charge de l’établissement.
Ainsi, un établissement médico-social qui investirait dans des équipements permettant de rendre ses résidents plus indépendants, ou de prévenir les dépenses de soins (de type escarres) verra sa dotation budgétaire être revue à la baisse puisque ses points GMR et Pathos diminueront d’autant que la santé de ses résidents s’améliorera.
Un directeur d’EHPAD questionné en octobre 2024 résumait ainsi cette situation, grille de cotation Pathos à l’appui :
« Si j’équipe mon résident d’un matelas de prévention, il n’a pas besoin de soins et sera côté S1, ligne 25 sur grille Pathos (pas de dotation). Si une escarre est constituée et a besoin de soins, le résident est côté CH (ligne 25) et sa dotation dépendra du temps de soins requis. Enfin, si le résident déclare une escarre le jour de la coupe Pathos, qui correspond au jour d’envoi des déclarations à l’ARS, il est alors côté DG (ligne 26 : lésion cutanée grave), qui est le jackpot (dixit) en termes de dotation ARS. »
10. Pour les SSIAD/SAAD : Un recours exclusif aux matelas curatifs remboursés par la LPPR pour leurs clients
Les SSIAD (Services de Soins Infirmiers à Domicile) ou SAAD (Services d’Aide et d’Accompagnement à Domicile) ne sont pas soumis à cette grille d’évaluation Pathos,
Et pour autant ils ne disposent d’aucun budget d’investissement ou de location d’outils de prévention d’escarres pour les clients alités qu’ils soignent et/ou veillent de nuit comme de jour.
Lorsqu’ils détectent un risque d’escarre, ils demandent à leur client de se faire prescrire un matelas à air, curatif, dont la preuve est faite dans ce mémo que cette location est bien plus couteuse pour la Sécurité Sociale que l’achat d’un sous-matelas préventif, réutilisable pour d’autres patients/clients.
Une directrice de SSIAD interrogée en octobre 2024 indiquait que 7 patients sur les 55 traités par son service étaient équipés de matelas à air curatifs, utilisés à titre de prévention et intégralement pris en charge par la Sécurité Sociale. Soit plus de 10% de ses patients/clients, ce qui semble être le même taux dans les autres SSIAD.
N’y a-t-il pas là encore une piste d’économie pour nos finances publiques, sans pour autant dégrader les conditions de travail des personnels de SSIAD ni les conditions de vie de leurs clients ?
11. Conclusion : Incohérence médicale, financière ..et humaine
Si cette étude n’a pas pour prétention de se considérer comme « clinique », elle démontre néanmoins que :
• Il est aisé d’identifier la population à risque d’escarre en établissement médico-social.
• Cette population à risques représente 22% de la population d’un EHPAD.
• Les moyens de prévention de toute apparition d’escarre au lit existent.
• Ils répondent aux recommandations des comités d’expert,
• Leur déploiement représente un cout de 6 à 20 fois inférieur au coût des matelas médicalisés de traitement curatif d’une escarre.
• L’achat de ces moyens relève du « forfait global » de financement des EHPAD
• Les coûts des arrêts de travail ne sont pas à la charge des établissements médico-sociaux.
• Les coûts sociaux et financiers du traitement des escarres ne sont pas à leur charge non plus.
• N’étant pas ou trop peu financés, les établissements de santé ou les SSIAD/SAAD ne s’équipent pas en moyens de prévention des escarres.
• Avec pour résultat que 69% des escarres des patients d’établissements médico-sociaux sont acquises en établissement (voir point 2).
Sources :
(1) Définition du NPIAP (National Pressure Injury Advisory Panel) – USA
(2) HAS – 2021 : Conférence de consensus « Prévention et traitement des escarres de l’adulte et du sujet âgé »
(3) Enquête « Sauve ma peau » – mars 2021
(4) Alexandre Terrini « Les escarres, une plaie pour les dépenses de santé » Revue de la FNI « Avenir et santé n° 445 – Août 2016
(5) Etude IRDES (Institut de Recherche et Documentation en Economie de la Santé) – Revue de la FNI « Avenir et santé n° 445 – Août 2016
(6) Annales de Dermatologie et Vénérologie (Volume 146, Issue 12) – Décembre 2019
(7) Comité de Coordination de l’Evaluation Clinique et de la Qualité en Nouvelle Aquitaine
(8) Cout « réel » incluant soins + médicaments + pansements + location de matériel anti-escarre
(9) Alexandre Terrini « Les escarres, une plaie pour les dépenses de santé » Revue de la FNI « Avenir et santé n° 445 – Août 2016
(10) Alexandre Terrini « Les escarres, une plaie pour les dépenses de santé » Revue de la FNI « Avenir et santé n° 445 – Août 2016
(11) Dr Sylvie Debacq-Cazot – Protocole de prévention et de traitement des escarres en EHPAD – 2007/08
(12) Dr Sylvie Debacq-Cazot – Protocole de prévention et de traitement des escarres en EHPAD – 2007/08